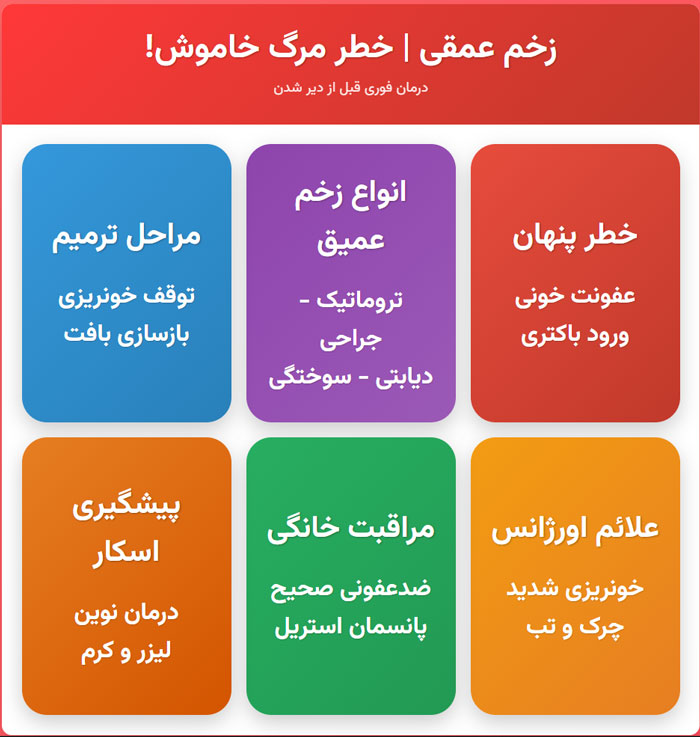
زخم عمقی | خطر مرگ خاموش! درمان فوری قبل از دیر شدن
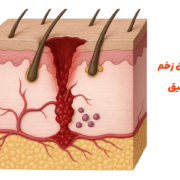
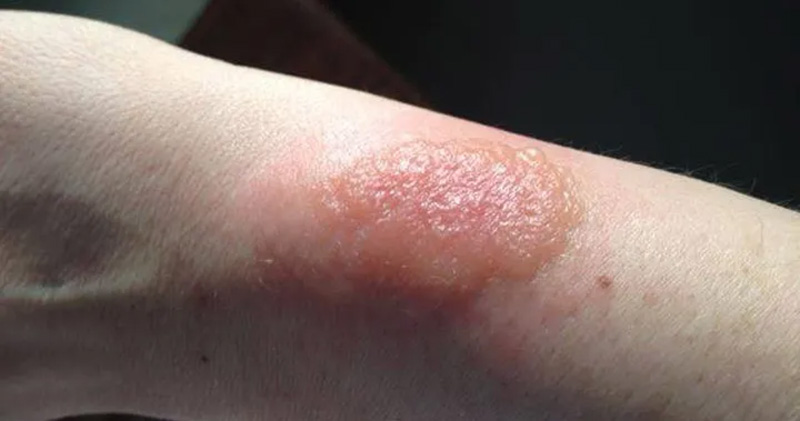
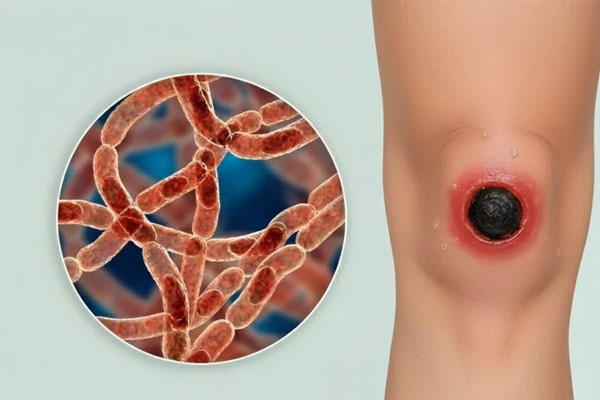
زخم عمقی فراتر از یک زخم بریدگی سادهاند و میتوانند به عضله، تاندون و حتی استخوان برسند؛ خطری که اغلب به دلیل ظاهر کوچک زخم یا درد اندک، جدی گرفته نمیشود. مهمترین تهدید، عفونت زخم پنهان و ورود باکتری به جریان خون است. درمان آن بسته به نوع و شدت آسیب، از چند صد هزار تا چند میلیون تومان هزینه دارد؛ زخمهای جراحی، سوختگی درجه سه یا دیابتی عموماً گرانتر و پرریسکترند. روند ترمیم به چهار گام هماهنگ تقسیم میشود: توقف خونریزی، التهاب برای پاکسازی، بازسازی بافت و در نهایت بازآرایی پوست. عواملی چون سن، بیماریهای مزمن، تغذیه، ایمنی بدن و گردش خون، سرعت بهبود را تعیین میکنند. مراقبت خانگی شامل شستشو، ضدعفونی، پانسمان مناسب و تغذیه پروتئینی و ویتامینی، مکمل درمان است؛ اما وجود علائمی مانند خونریزی مداوم، چرک، تب یا بیحسی، هشدار مراجعه فوری است. پیشگیری از عوارض دیررس مثل اسکار، با روشهای نوین از پانسمان سیلیکونی تا لیزر، در مراحل اولیه ممکن است و حتی زخمهای قدیمی با درمان ترکیبی قابل بهبودند. تغذیه غنی از پروتئین، ویتامینها و مواد معدنی کلید ترمیم سریع است. کل پیام روشن است: آگاهی، اقدام بهموقع و مراقبت صحیح، سه ضلع نجات زخم عمیق از عفونت و بازگرداندن سلامت پوستاند.
بیشتر بدانید : لینک مشاوره رایگان برای درمان انواع زخم
فهرست عناوین
همه چیز درباره زخم های عمیق و خطرات پنهان آن
زخم های عمیق چیزی فراتر از یک خراش یا بریدگی ساده روی پوست است. این نوع آسیب میتواند لایه های زیرین پوست ، بافت های عضلانی و حتی تاندون ها را درگیر کند . اگرچه گاهی زخم از بیرون کوچک به نظر میرسد ، ولی عمق واقعی آن میتواند بسیار بیشتر از تصور باشد. خطر اصلی زمانی ایجاد میشود که آلودگی یا بافت مرده در بخش های درونی باقی بماند و باعث عفونت جدی شود. این عفونت ها در صورت بی توجهی ، ممکن است به جریان خون وارد شده و سلامت کل بدن را تهدید کنند . بسیاری از مردم به دلیل اعتماد به ظاهر زخم و عدم احساس درد شدید، پیگیری درمانی را به تعویق میاندازند . آگاهی و اقدام سریع ، بهترین راه برای جلوگیری از عواقب پنهان زخم عمیق است.
ویژه : مقاله مرتبط درمان زخم پای دیابتی
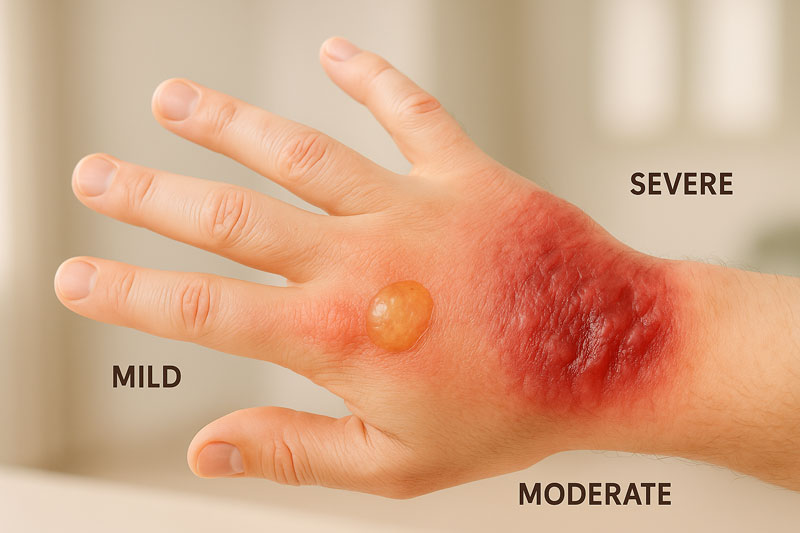
تفاوت آسیب دیدگی های سطحی و زخم های عمقی از نگاه پزشکی
از نگاه پزشک ، تفاوت میان یک زخم سطحی و زخم عمیق ، فقط در ظاهر و اندازهی آن خلاصه نمیشود. زخم سطحی معمولاً فقط اپیدرم ، یعنی لایه بیرونی پوست را درگیر میکند و اغلب خود به خود ترمیم میشود. اما زخم عمیق به لایه های زیرین نفوذ کرده و ممکن است ساختارهای حیاتی مثل رگهای خونی یا اعصاب را قطع کند. این عمق بیشتر، خطر عفونت را بالا می برد و زمان بهبودی را طولانی تر میکند. در چنین شرایطی ، کنترل خونریزی ، حذف بافت آسیبدیده و پیشگیری از عفونت اهمیت ویژهای دارد. تفاوت اصلی این دو نوع آسیب، نیاز به مداخلات پزشکی تخصصی در زخمهای عمیق است. بیتوجهی به این نکته میتواند باعث تاخیر در ترمیم و حتی عوارض جبران ناپذیر شود.
شرایطی که زخم عمقی را به یک مشکل اورژانسی تبدیل میکند
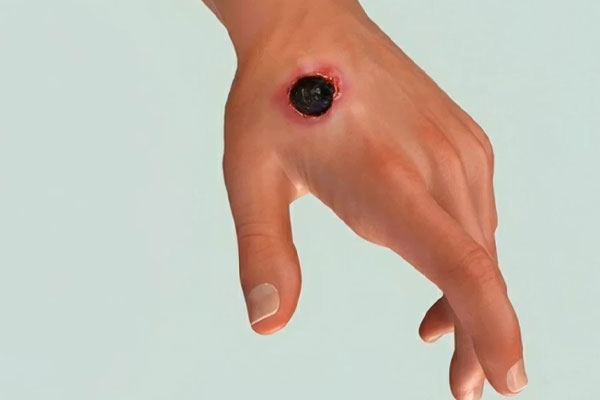
هر زخم عمیق لزوماً اورژانسی نیست، اما برخی شرایط هشدار میدهند که زمان برای درمان محدود است. خونریزی شدید که با فشار مستقیم ظرف چند دقیقه متوقف نشود، یکی از علائم جدی است. وجود جسم خارجی مثل شیشه یا فلز در زخم نیز خطر عفونت را چند برابر میکند. در نواحی حساس مانند صورت ، گردن یا نزدیک مفاصل، حتی زخم کوچک هم ارزش پیگیری فوری دارد. علائم عفونت مثل بوی بد، ترشح چرکی یا بالا رفتن دمای بدن، نشان میدهد که بافت در حال آسیب گسترده تر است. تب ، لرز و بی حسی اطراف زخم، همگی نشانه هایی هستند که باید دیر یا زود، شما را به اورژانس برسانند. در این شرایط، تأخیر حتی چند ساعت هم میتواند خطرناک باشد.
شدهاند.
ویژه : مقاله درمان زخم سوختگی
انواع زخم عمقی
زخمهای عمقی، آن دسته از آسیبها هستند که فراتر از لایه سطحی پوست پیش میروند و عضلات ، تاندونها و حتی استخوان را درگیر میکنند. این زخمها در پزشکی بهعنوان یکی از جدیترین انواع آسیب بافتی شناخته میشوند، زیرا نهتنها خطر عفونت شدید و سپسیس (عفونت خونی) را به همراه دارند، بلکه میتوانند منجر به ناتوانی حرکتی یا حتی مرگ شوند.
انواع زخمهای عمقی بر اساس علت ایجادشان تقسیمبندی میشوند: زخمهای تروماتیک که حاصل تصادفات، سقوط یا بریدگی با اشیای تیزند و معمولاً لبههای نامنظم دارند؛ زخمهای فشاری که اغلب در بیماران بستری یا کمتحرک رخ میدهند و به دلیل فشار مداوم روی یک ناحیه، خونرسانی را مختل کرده و تا بافتهای زیرین گسترش مییابند؛ زخمهای دیابتی که نتیجه اختلال گردش خون و حس عصبی در بیماران دیابتی هستند و دیر بهبود مییابند؛ زخمهای جراحی عمیق که گاهی به دلایل عفونت یا باز شدن بخیه رخ میدهند؛ و سوختگیهای عمقی درجه سه که پوست و لایههای زیرین را تخریب میکنند.
هر یک از این زخمها نیاز به ارزیابی فوری توسط تیم درمانی دارند. تشخیص دقیق نوع زخم، تعیین مرحله آسیب بافتی و انتخاب روش مناسب پانسمان یا جراحی، سرنوشت بهبود بیمار را تعیین میکند. در نهایت، زمان واکنش شما برابر است با شانس نجات بافت.
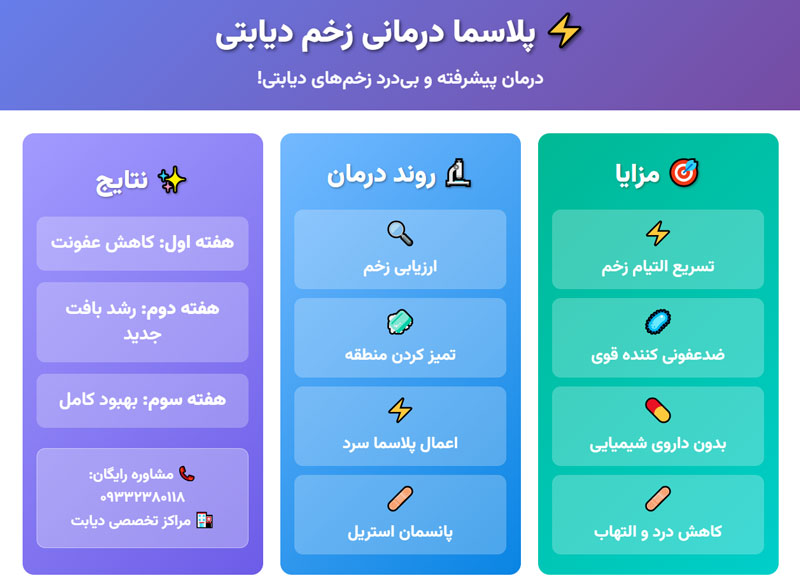
هزینه بهبودی زخم های عمیق
هزینه درمان زخمهای عمیق در سال ۱۴۰۴ وابسته به نوع زخم، شدت آسیب و محل درمان تفاوت قابلتوجهی دارد.
در کلینیکهای دولتی تعرفهها بر اساس یارانه و حمایت بیمه کمتر است، اما امکان استفاده از پانسمانهای پیشرفته محدودتر خواهد بود. در مراکز خصوصی، اگرچه هزینهها بالاتر است، ولی خدمات تخصصی، تجهیزات پیشرفته و ویزیتهای مکرر توسط پزشکان باتجربه ارائه میشود. هزینه یک زخم جراحی عمیق میتواند از ۵۰۰ هزار تومان در مراکز دولتی تا بیش از یک میلیون و دویست هزار تومان در مراکز خصوصی متغیر باشد.
زخمهای فشاری مرحله سه و چهار، به دلیل نیاز به تعویض مکرر پانسمان و استفاده از تجهیزات ضد فشار، معمولاً هزینه بیشتری دارند. زخم دیابتی عمقی به دلیل خطر بالای عفونت و گانگرن، مراقبت ویژه و مواد ترمیمی بیشتری میطلبد که هزینه را افزایش میدهد.
زخم سوختگی درجه سه نیز با توجه به نیاز به پیوند پوست، یکی از پرهزینهترین انواع زخم به شمار میرود. زخمهای سوراخشده عمیق اگر همراه با واکسن کزاز و تصویربرداری باشند، هزینه نهایی بالاتری خواهند داشت. تصادفات شدید که منجر به زخمهای ترکیبی میشوند، بسته به نیاز به جراحی تکمیلی، میتوانند چندین میلیون تومان هزینه دربر گیرند. انتخاب نوع پانسمان، مدت درمان، برند مواد مصرفی و تجربه تیم درمانی، مهمترین عوامل تعیینکننده در برآورد هزینه نهایی هستند.
ویژه : مقاله درمان زخم با طب سوزنی
جدول هزینه بهبودی زخم های عمیق 1404
| نوع زخم عمیق | شرح مختصر | هزینه کلینیک دولتی (تومان) | هزینه کلینیک خصوصی (تومان) | عوامل مؤثر بر تغییر قیمت |
|---|---|---|---|---|
| زخم جراحی عمیق | برشهای عمیق پس از جراحی که نیاز به ترمیم و پانسمان مکرر دارند | ۵۰۰,۰۰۰ تا ۷۵۰,۰۰۰ | ۸۰۰,۰۰۰ تا ۱,۲۵۰,۰۰۰ | نوع بخیه، پانسمان خاص، مدت پیگیری |
| زخم فشاری مرحله ۳ یا ۴ | آسیب بافتی تا عضله یا استخوان در بیماران کمتحرک | ۶۰۰,۰۰۰ تا ۹۰۰,۰۰۰ | ۱,۰۰۰,۰۰۰ تا ۱,۵۰۰,۰۰۰ | میزان عفونت، تجهیزات ضد فشار |
| زخم دیابتی عمقی | زخم پا یا انگشت با نفوذ به بافتهای عمیق | ۷۰۰,۰۰۰ تا ۱,۰۰۰,۰۰۰ | ۱,۲۰۰,۰۰۰ تا ۱,۸۰۰,۰۰۰ | کنترل قند خون، شدت نکروز |
| زخم سوختگی درجه سه | سوختگی تمام ضخامت با از بین رفتن پوست و بافت | ۸۰۰,۰۰۰ تا ۱,۲۰۰,۰۰۰ | ۱,۵۰۰,۰۰۰ تا ۲,۵۰۰,۰۰۰ | وسعت سوختگی، نیاز به گرافت |
| زخم سوراخشده عمیق | نفوذ اجسام تیز مانند میخ یا چاقو به بافت | ۴۵۰,۰۰۰ تا ۷۰۰,۰۰۰ | ۸۰۰,۰۰۰ تا ۱,۲۰۰,۰۰۰ | محل زخم، واکسیناسیون کزاز |
| زخم تصادفی ترکیبی | جراحات چندگانه بافت نرم و استخوان | ۹۰۰,۰۰۰ تا ۱,۴۰۰,۰۰۰ | ۱,۶۰۰,۰۰۰ تا ۲,۸۰۰,۰۰۰ | مدت بستری، تصویربرداری، جراحی تکمیلی |
گام های علمی در ترمیم کامل زخم عمقی
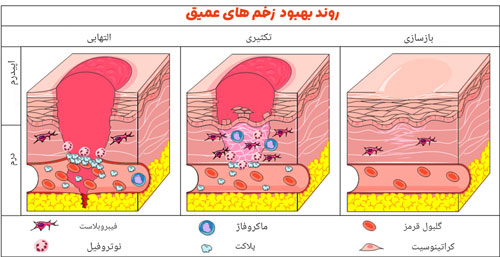
ترمیم زخم عمقی یک فرایند هوشمندانه در بدن است که طی چهار مرحله بهطور منظم پیش میرود. در گام نخست خونریزی متوقف میشود تا محیط برای ترمیم آماده گردد. سپس سیستم ایمنی وارد عمل شده و عوامل بیماری زا و بافت های آسیب دیده را پاک میکند. در مرحله سوم ، سلولهای جدید تولید و شبکه رگهای تازه ایجاد میشوند تا مواد غذایی به محل زخم برسد. گام نهایی، تقویت و بازآرایی بافت است تا پوست به استحکام طبیعی خود نزدیک شود. این چهار مرحله مانند قطعات یک پازل، به هم وابسته اند و هر اختلالی در یکی از آنها، کل روند بهبود را مختل میکند. به همین دلیل، مراقبت های درست همزمان با این فرایند اهمیت ویژهای دارد.
از توقف خونریزی تا آغاز فرایند محافظت بافت ها
اولین واکنش بدن به زخم عمیق، بستن شیر خونریزی است تا بافت ها از تخریب بیشتر در امان بمانند. عروق خونی اطراف محل آسیب منقبض میشوند و پلاکت ها با ایجاد لخته خون، راه خروج خون را می بندند. این لخته درعینحال، مثل یک سد محافظ موقت عمل کرده و از ورود آلودگی به اعماق زخم جلوگیری میکند. همزمان ، فاکتورهای رشد از پلاکت ها آزاد می شود تا سلولهای ترمیمی را به محل زخم فرا بخوانند. این مرحله ممکن است از چند دقیقه تا چند ساعت طول بکشد، اما اساس تمام مراحل بعدی را میسازد. بدون هموستاز مناسب، حتی بهترین مراقبتها هم نمیتوانند زخم را نجات دهند.
ویژه : مقاله مرتبط (پاکسازی تخصصی زخم ، کلید طلایی درمان دبریدمان زخم!)
نقش بافت سازی و باز آرایی پوست در تکمیل ترمیم
پس از توقف خونریزی و پاکسازی اولیه ، بدن به فاز بازسازی وارد میشود که در آن، فیبروبلاست ها و کراتینوسیت ها میدان دار هستند. این سلول ها با تولید کلاژن و ایجاد بافت گرانوله، خلأ ناشی از آسیب را پر میکنند. رگهای خونی جدید به زخم میرسند تا اکسیژن و مواد غذایی کافی فراهم شود. سپس کلاژن تولیدشده بازآرایی میشود تا شبکهای مستحکم و انعطافپذیر تشکیل گردد. در این مرحله، ظاهر زخم بهشکل محسوسی بهتر شده اما بافت هنوز در حال استحکام یافتن است. گاهی بازآرایی کامل به ماه ها زمان نیاز دارد، خصوصاً در زخم های وسیع یا پرخطر. این بخش، پایان کار ولی شروع بازگشت عملکرد طبیعی پوست است.
مقاله مرتبط با روند درمان زخم های عمیق
متن انگلیسی (Abstract
Wound healing is highly specialized dynamic multiple phase process for the repair of damaged/injured tissues through an intricate mechanism)، ترجمه فارسی (
التیام زخم یک فرآیند چند مرحلهای پویا و بسیار تخصصی برای ترمیم بافتهای آسیبدیده/مجروح از طریق یک مکانیسم پیچیده است.) منبع: mdpi
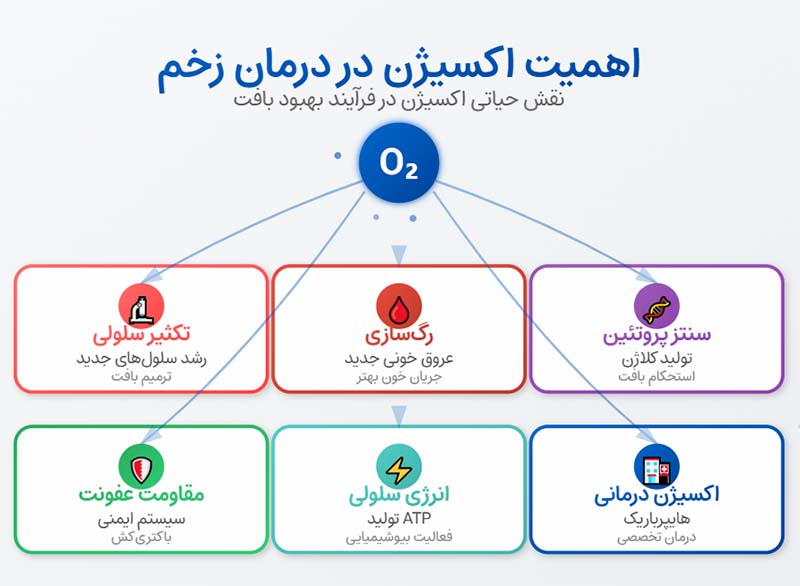
سیستم های تأثیر گذار بر سرعت بهبودی زخم
سرعت ترمیم زخم تنها به عمق یا نوع آسیب بستگی ندارد، بلکه مجموعهای از عوامل درونی و بیرونی بر آن اثر میگذارد. بدن انسان مانند یک کارگاه بازسازی است که باید هم مواد اولیه کافی داشته باشد و هم نیروی کار توانمند. تغذیه مناسب، وضعیت هورمونی ، سن ، بیماریهای زمینه ای و حتی عادات روزمره، میتوانند این روند را تسریع یا کنند. کمبود پروتئین یا ویتامین ها باعث کاهش تولید سلول های جدید میشود. نارسایی در گردش خون یا ضعف سیستم ایمنی نیز مانند کمبود کارگر در پروژه ساختمانی ، پیشرفت کار را متوقف میکند. علاوه بر این، عفونت ، دخانیات و استرسهای طولانی مدت ، بزرگترین دشمنان ترمیم مؤثر هستند . شناخت این عوامل ، کلید مدیریت درست فرایند بهبودی است.
اثر سن ، بیماری های مزمن و سبک زندگی بر ترمیم
سن بالا معمولاً با کندی فرآیند ترمیم همراه است ، زیرا تقسیم سلولی و بازسازی بافت با گذر زمان کندتر میشود. بیماریهای مزمنی مانند دیابت یا مشکلات کلیوی ، به دلیل آسیب رساندن به عروق یا کاهش کارایی ایمنی بدن ، روند بهبودی را مختل میکنند. سبک زندگی نیز نقش چشمگیری دارد ؛ فردی که تغذیه سالم ، خواب کافی و تحرک مناسب دارد ، زخم هایش سریع تر بهبود مییابد. در مقابل، مصرف سیگار یا الکل ، کیفیت خون رسانی به بافت را کاهش داده و خطر عفونت را افزایش میدهد. حتی عوامل روانی مانند استرس مزمن میتوانند با افزایش هورمون های التهابی، مانع از ترمیم مناسب شوند. به بیان ساده ، عادات روزانه شما همان ابزار کار بدنتان برای ترمیم هستند.
نقش ایمنی بدن و گردش خون در سرعت بازسازی بافت
سیستم ایمنی بدن خط مقدم دفاع در برابر عوامل بیماری زا و آلودگی هاست و بدون عملکرد صحیح آن ، زخمها به راحتی دچار عفونت میشوند. گلبول های سفید نه تنها میکروب ها را از بین میبرند ، بلکه فاکتورهای رشد لازم برای بازسازی بافت را هم ترشح میکنند. گردش خون مناسب نیز حیاتی است، زیرا اکسیژن ، مواد غذایی و سلول های ترمیمی را به محل آسیب میرساند . در بیماری های عروقی یا شرایطی مثل فشار خون پایین ، این تأمین منابع با اختلال مواجه می شود و روند بهبودی بهشدت کُند میگردد . ورزش منظم و کنترل فشار خون میتواند جریان خون را بهبود بخشد . ترکیب ایمنی قوی و خون رسانی مؤثر ، موتور دوگانه ای است که بازسازی بافت را با حداکثر سرعت پیش میبرد.
جدول مقایسه زخم های عمیق با انواع زخم ها
| نوع زخم | عمق آسیب | علائم اصلی | خطرات شایع | زمان تقریبی بهبودی |
|---|---|---|---|---|
| زخم سطحی | محدود به لایه بیرونی پوست (اپیدرم) | قرمزی خفیف، سوزش، گاهی خونریزی جزئی | عفونت خفیف، التهاب موقت | ۳ تا ۷ روز |
| زخم سایشی (خراش) | تا لایه میانی پوست (درم) | ساییدگی، خونریزی خفیف، پوسته بستن | عفونت، باقی ماندن لک | ۷ تا ۱۴ روز |
| زخم برشی | عمق متغیر، معمولاً منظم | برش تمیز با خونریزی واضح | عفونت، از دست رفتن خون | ۱۰ روز تا چند هفته |
| زخم سوراخشده | نقطه ورود کوچک اما عمق زیاد | درد موضعی، خونریزی کم | عفونت عمقی، آسیب بافتی پنهان | ۲ تا ۴ هفته |
| زخم عمیق | نفوذ تا لایههای زیرین، گاه تاندون و استخوان | خونریزی شدید یا پایدار، درد یا بیحسی | عفونت شدید، نکروز، آسیب عملکردی | چند هفته تا چند ماه |
| زخم سوختگی درجه سه | تخریب کامل ضخامت پوست | بیحسی در مرکز، تغییر رنگ، بافت سخت | عفونت، از دست رفتن حس و عملکرد | ماهها تا یک سال |
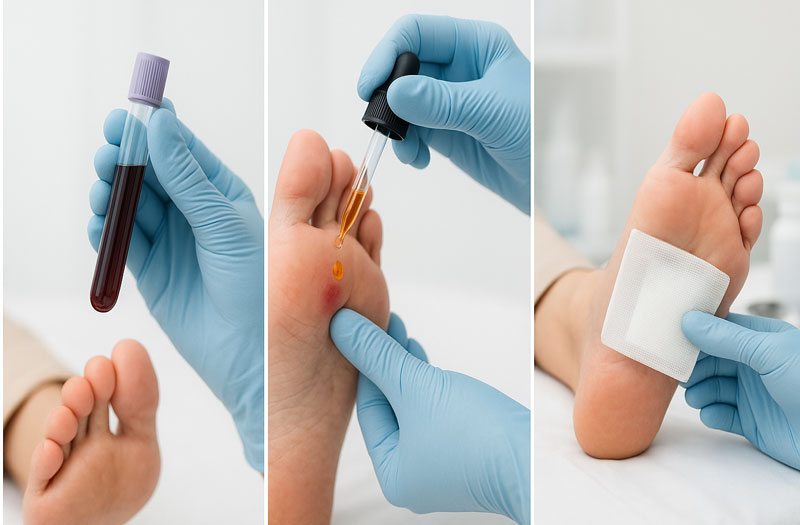
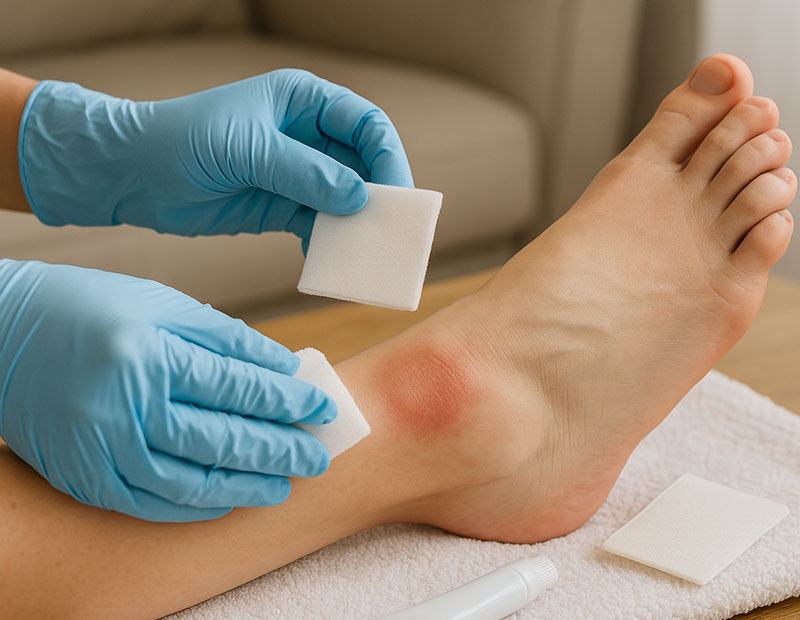
مراقبت های خانگی اصولی برای زخم های باز و عمیق
مراقبت خانگی صحیح از زخمهای باز و عمیق ، میتواند تفاوت بین ترمیم سالم و بروز عفونت خطرناک باشد . نخستین گام ، تمیز نگه داشتن محل آسیب و جلوگیری از ورود آلودگی است. استفاده از وسایل استریل ، شستشو زخم با آب یا محلول نمکی ، و تعویض منظم پانسمان زخم ، پایه کار هستند . محیط زخم باید هم مرطوب کنترل شده باشد تا بافت جدید بهتر تشکیل شود و هم در برابر میکروبها محافظت شود . تغذیه مناسب و استراحت کافی نیز به بازسازی سریعتر کمک میکنند . بی توجهی به اصول بهداشتی، حتی در خانه ، میتواند روند درمان را مختل و خطر ایجاد اسکار یا عفونت را چند برابر کند . این مراقبتها باید با هماهنگی توصیههای پزشک انجام شود. همچنین ما در کلینیک زخم تهران میتوانیم در مراقبت های خانگی به شما عزیزان مشاوره رایگان بدهیم.
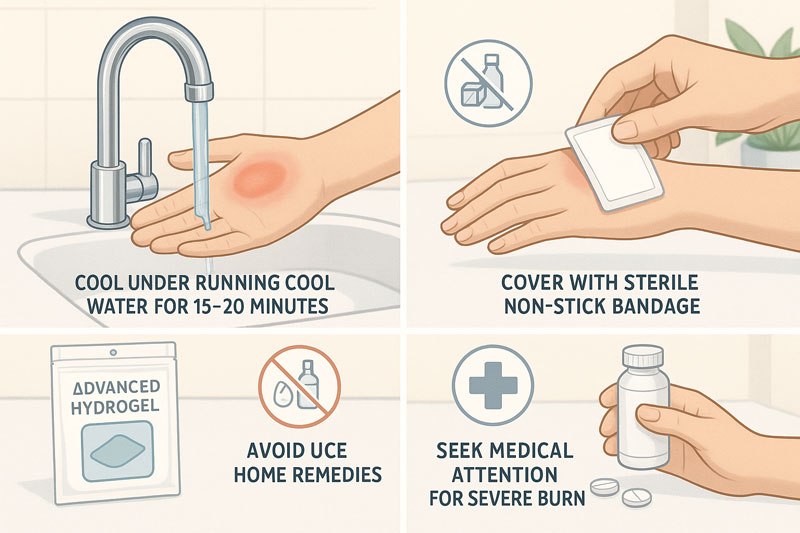
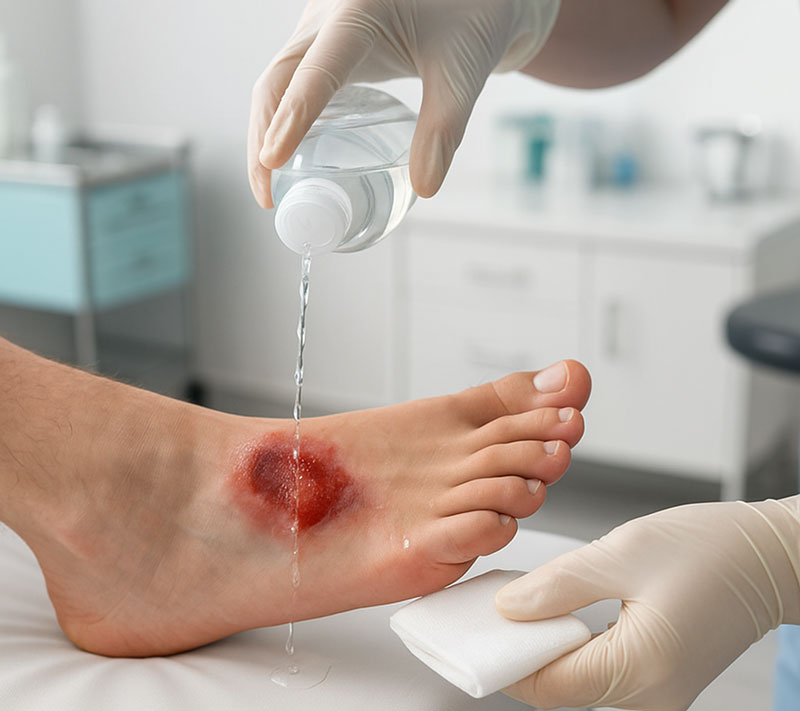
روش ضدعفونی و پانسمان صحیح زخم در منزل
برای شروع ، دستها باید پیش از لمس زخم با آب و صابون یا محلول ضدعفونی تمیز شوند . شستشوی ملایم زخم با آب تمیز یا سرم نمکی ، آلودگیها و ترشحات را پاک میکند. استفاده از مواد ضدعفونیکننده ی مخصوص پوست مثل بتادین یا کلرهگزیدین ، میتواند رشد باکتری ها را کنترل کند. پس از ضدعفونی ، پانسمان استریل باید بهگونهای قرار گیرد که هم از ورود آلودگی جلوگیری کند و هم فشار بیشازحد ایجاد نکند . تعویض پانسمان روزانه یا طبق دستور پزشک انجام میشود . انتخاب پانسمان مناسب ، بسته به عمق و نوع زخم، اهمیت زیادی دارد . هیچگاه از مواد غیراستریل یا پارچه های خانگی به عنوان پانسمان استفاده نکنید.
مقاله مرتبط با مراقبت های خانگی زخم
متن انگلیسی (Wounds come in different shapes and sizes. And some need more care than others. If there’s any risk of infection or you can’t stop bleeding, you should see a healthcare provider or seek emergency medical care right away. But other wounds may be able to be treated at home.)،ترجمه فارسی(زخمها اشکال و اندازههای مختلفی دارند. و برخی از آنها نیاز به مراقبت بیشتری نسبت به سایرین دارند. اگر خطر عفونت وجود دارد یا نمیتوانید خونریزی را متوقف کنید، باید فوراً به پزشک مراجعه کنید یا به دنبال مراقبتهای پزشکی اورژانسی باشید. اما ممکن است زخمهای دیگر را بتوان در خانه درمان کرد.)،
منبع (health clevelandclinic)
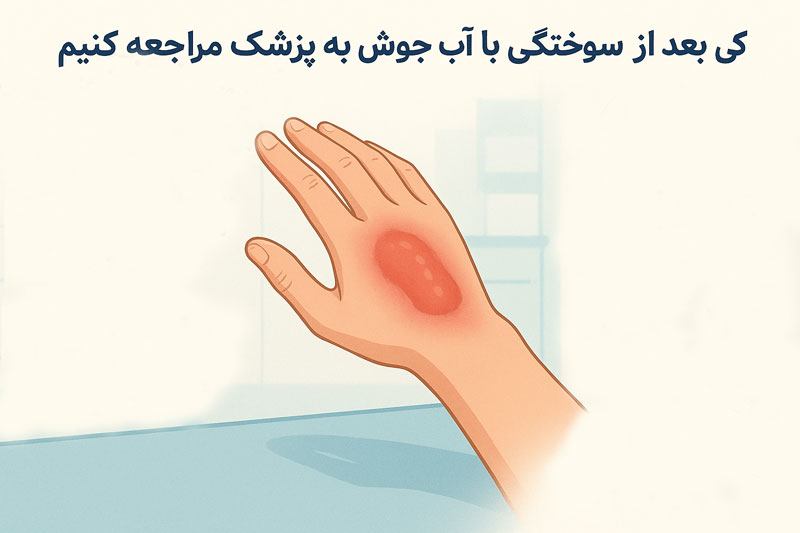
زمان مراجعه فوری به پزشک بر اساس علائم هشدار دهنده
برخی نشانه ها هشدار میدهند که فرایند ترمیم زخم در مسیر طبیعی خود نیست. افزایش قرمزی یا گرمی اطراف زخم ، میتواند نشانه التهاب بیش از حد یا عفونت باشد . خروج ترشحات چرکی یا بوی نامطبوع ، از وجود باکتری های مضر حکایت دارد . درد شدید یا تب و لرز، بهویژه اگر با تورم همراه باشد ، نیاز به ارزیابی فوری پزشکی دارد . بی حسی یا تغییر رنگ پوست اطراف زخم نیز ممکن است بیانگر آسیب عصب یا کاهش جریان خون باشد . اگر خونریزی پس از پانسمان متوقف نشود یا زخم عمیق باشد ، مراجعه به اورژانس الزامی است. تأخیر در اقدام ، میتواند باعث گسترش عفونت و خطرات جدی تر شود.

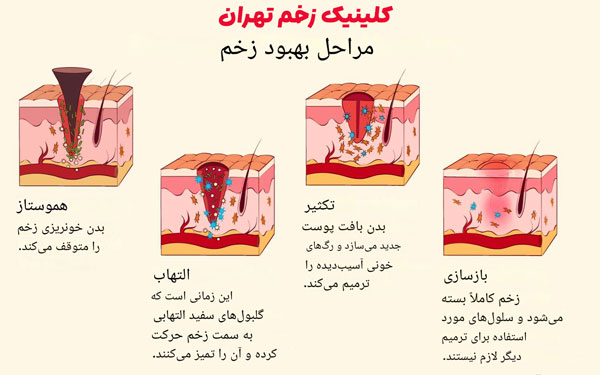
🩹 مراحل ترمیم زخم عمیق
۱. تشکیل هموستاز (Hemostasis) — بلافاصله پس از آسیب
چه اتفاقی میافتد:
رگها منقبض میشوند و پلاکتها با تشکیل لخته ، خونریزی را متوقف میکنند.
کار شما: با فشار مستقیم و گاز استریل، خونریزی را کنترل کنید. زخم را قبل از پانسمان با محلول استریل تمیز کنید.
۲. التهاب (Inflammation) — روز ۱ تا ۴
چه اتفاقی میافتد: گلبول های سفید به سمت زخم میآیند و باکتریها و بافتهای آسیبدیده را پاکسازی میکنند. زخم ممکن است قرمز، گرم و متورم شود.
کار شما: پانسمان را خشک و تمیز نگه دارید، از کندن لخته یا پوست اطراف پرهیز کنید و در صورت مشاهده چرک یا تب، به پزشک مراجعه کنید.
۳. بازسازی (Proliferation) — روز ۴ تا چند هفته
چه اتفاقی میافتد: سلولهای جدید، کلاژن و مویرگها ساخته میشوند؛ بافت دانهای صورتیرنگ سطح زخم را پر میکند.
کار شما: تغذیه غنی از پروتئین و ویتامین C، حفظ رطوبت کنترلشده زخم با پانسمان مناسب، و پرهیز از فشار مکانیکی بر محل آسیب.
۴. ترمیم نهایی (Maturation/Remodeling) — هفتهها تا ماهها
چه اتفاقی میافتد: بافت جدید به تدریج قویتر و جای زخم کمرنگتر میشود، فیبرهای کلاژن بازآرایی میشوند.
کار شما: استفاده از کرم یا ورق سیلیکونی برای کاهش اسکار، محافظت از محل زخم در برابر ضربه و آفتاب، و پیگیری دورهای نزد پزشک.
تغذیه ترمیمی ؛ سوخت رسانی هوشمند به بدن برای بهبود سریع
روند ترمیم زخم ، انرژی و مواد اولیه زیادی از بدن طلب میکند و بدون تغذیه اصولی ، حتی بهترین مراقبتهای پزشکی هم به نتیجه کامل نمیرسند . غذای مناسب مانند سوخت باکیفیت برای یک موتور است که سرعت و بازده کار را بالا میبرد . پروتئینها ، ویتامین ها و مواد معدنی ، ساختار و ابزار ترمیم را در اختیار سلول ها قرار میدهند . کمبود هر یک از این عناصر میتواند بازسازی را کند و احتمال عفونت را افزایش دهد. رژیم غذایی باید به اندازه کافی متنوع و سرشار از منابع طبیعی باشد . نوشیدن آب کافی نیز برای حفظ رطوبت پوست و انتقال مواد مغذی حیاتی است. تغذیه هوشمند ، مکملی بی جانشین برای روشهای درمانی دیگر است .
پروتئین ها و ویتامین های کلیدی برای بازسازی بافت
پروتئین ها پایه اصلی ساخت بافت های جدید هستند و اسید های آمینه ضروری آن ها، مواد خام سلولسازی را فراهم میکنند. گوشت بدون چربی، ماهی، تخممرغ، حبوبات و لبنیات منابع مهم این مادهاند. ویتامین C با تحریک تولید کلاژن، به ایجاد شبکه محکم برای پوست کمک میکند و ویتامین A تقسیم سلولی را سرعت میبخشد. ویتامین K در انعقاد خون نقش حیاتی دارد و از خونریزی طولانی جلوگیری میکند. ویتامین E با خاصیت آنتیاکسیدانی، از آسیب رادیکال های آزاد به سلول های تازه تشکیل شده پیشگیری میکند. سبزیجات تازه، میوههای رنگی و غلات کامل بهترین تأمینکننده این ویتامین ها هستند. یک ترکیب متعادل، ضمانتنامه طبیعی برای بهبود بیدردسر است.
مکمل ها و مواد معدنی مؤثر در پیشگیری از اسکار و عفونت
مواد معدنی بهعنوان کاتالیزورهای بیوشیمیایی، سرعت و کیفیت ترمیم را افزایش میدهند. روی (زینک) برای تقسیم سلولی و ترمیم بافت ضروری است و کمبود آن میتواند روند بهبود را به تعویق اندازد. آهن، اکسیژن رسانی به سلول ها را تقویت میکند و مقاومت بدن را علیه عفونت بالا می برد. سلنیوم با خاصیت آنتی اکسیدانی قوی ، خطر التهاب طولانی مدت و ایجاد اسکار زاید را کاهش میدهد. مکمل های حاوی این عناصر، بهویژه در بیماران با کمبود غذایی، میتوانند خط دفاعی بدن را تقویت کنند. البته مصرف آنها باید تحت نظر پزشک یا متخصص تغذیه باشد تا میزان و زمانبندی درست رعایت شود. ترکیب تغذیه و مکمل، یک سپر کامل برای زخم است.

پیشگیری از عوارض دیر هنگام زخم عمیق
زخم عمیق اگرچه در ظاهر پس از چند هفته بسته میشود، اما عوارض پنهان آن میتواند ماهها یا حتی سال ها باقی بماند. برجسته شدن جای زخم، تغییر رنگ پوست، محدودیت حرکتی و حساسیت موضع از مهمترین نگرانیها هستند. پیشگیری موثر از این پیامدها باید همزمان با مراحل اولیه درمان آغاز شود. تمیز نگه داشتن زخم، جلوگیری از عفونت و تغذیه مناسب نخستین خطوط دفاعی بدن هستند. استفاده به موقع از کرم ها یا پوشش های ویژه ، میتواند تشکیل بافت اضافی را کاهش دهد. پیگیری منظم با پزشک باعث تشخیص زود هنگام مشکلات و مداخله سریع میشود. مراقبت آینده نگر، کلید رسیدن به ترمیم کامل و بدون عارضه است.
کاهش احتمال جای زخم با درمان های نوین
پیشرفت های پزشکی توانستهاند احتمال تشکیل اسکار قابل مشاهده را به حداقل برسانند . استفاده از پانسمان های سیلیکونی ، کرم های ترمیمی حاوی ویتامین E یا عصاره پیاز ، و روش های بایو اکتیو از جمله این پیشرفت ها هستند. این درمان ها با حفظ رطوبت کنترل شده و تحریک بازآرایی کلاژن ، از تشکیل بافت سفت و برجسته جلوگیری میکنند. لیزر های کم توان نیز با بهبود گردش خون و کاهش التهاب ، امکان ایجاد جای زخم را کم میکنند . تزریق کورتون یا داروهای ضد فیبروز در موارد خاص میتواند جلوی رشد بافت اضافی را بگیرد . مهم ترین شرط موفقیت ، آغاز درمان در مراحل اولیه بهبود است . انتخاب روش مناسب باید بر اساس نظر پزشک انجام شود.
روش های پزشکی و لیزری برای اصلاح اسکار های کهنه
وقتی اسکارهای قدیمی ایجاد شده باشند، راهکارهای نوین میتوانند ظاهر و عملکرد پوست را بهبود دهند. لیزر فرکشنال یا لیزر Co2 با حذف لایه های آسیب دیده و تحریک تولید کلاژن، سطح پوست را صافتر میکنند. میکرونیدلینگ و تزریق فاکتورهای رشد به عمق پوست، بازسازی بافت را فعال میسازد. در اسکارهای ضخیم و برجسته، جراحی پلاستیک یا برداشتن بخشی از بافت میتواند نتایج چشمگیر داشته باشد. تزریق داروهای ضد التهاب و ضد فیبروز نیز برای نرم کردن اسکار مؤثر است. ترکیب چند روش با نظارت پزشک بهترین نتیجه را رقم میزند. حتی اسکارهای چند ساله هم با درمان صحیح امکان بهبود چشمگیر دارند.
سوالات رایج
زخم عمیق دقیقاً به چه معناست؟
زخم عمیق به آسیبی گفته میشود که فراتر از لایه بیرونی پوست نفوذ کرده و ممکن است عضله، تاندون یا حتی استخوان را درگیر کند. این نوع زخم برخلاف خراش ساده، خطر عفونت شدید و عوارض جدی دارد و معمولاً بدون مداخله پزشکی مناسب، روند بهبودی آن کند و پرخطر خواهد بود.
چه عواملی بر سرعت ترمیم زخم اثر میگذارند؟
سن، بیماریهای مزمن مانند دیابت، تغذیه نامناسب، ضعف ایمنی، گردش خون ضعیف، مصرف دخانیات و استرس زیاد میتوانند روند بهبودی را کند کنند. در مقابل، تغذیه سالم، خواب کافی، تحرک مناسب و حفظ بهداشت، به بدن برای ساخت بافت جدید و مقابله با عوامل بیماریزا کمک زیادی خواهند کرد.
چگونه میتوان از ایجاد اسکار بعد از زخم جلوگیری کرد؟
استفاده از پانسمانهای سیلیکونی، کرمهای ترمیمی، لیزر کمتوان و آغاز زودهنگام درمان اسکار، میتواند بافت را بهدرستی بازآرایی کند. پیشگیری از عفونت، رطوبت کنترلشده و تغذیه مناسب نیز اهمیت زیادی دارند. حتی در اسکارهای قدیمی، درمانهای ترکیبی پزشکی میتوانند ظاهر و عملکرد پوست را بهبود چشمگیری دهند.
نقش تغذیه در بهبود زخم عمیق چیست؟
بدن برای ساخت بافت جدید به پروتئین، ویتامین C ، ویتامین A ، ویتامین K ، ویتامین E و مواد معدنی مانند روی، آهن و سلنیوم نیاز دارد. این عناصر تولید کلاژن، تقسیم سلولی و ایمنی را تقویت میکنند. کمبودشان میتواند باعث کندی ترمیم شود. رژیم غذایی متنوع و کافی، مکمل درمانهای پزشکی است.
آیا میتوان زخم عمیق را در خانه درمان کرد؟
مراقبت خانگی تنها در شرایطی مجاز است که زخم کوچک باشد، خونریزی کنترل شود و نشانهای از عفونت وجود نداشته باشد. شستشوی صحیح، استفاده از پانسمان استریل و تعویض منظم آن ضروری است. هرگونه بدتر شدن علائم یا درد شدید باید فوراً به ارزیابی پزشکی منجر شود تا خطرات مهار شوند.
مراحل بهبود زخم عمیق چگونه پیش میرود؟
بهبود زخم عمیق معمولاً چهار مرحله دارد: توقف خونریزی، پاکسازی بافت آسیبدیده، بازسازی سلولی و در نهایت بازآرایی و استحکامبخشی بافت. هرکدام از این مراحل به شرایط عمومی بدن، مراقبت اصولی و جلوگیری از عفونت وابسته است و اختلال در هر مرحله میتواند کل فرایند ترمیم را دچار مشکل کند.
چه علائمی نشان میدهد زخم باید فوری درمان شود؟
خونریزی شدید که با فشار متوقف نشود، وجود جسم خارجی، علائم عفونت مانند چرک، بوی بد یا تب، و بیحسی اطراف زخم از هشدارهای مهم هستند. در چنین شرایطی مراجعه فوری به پزشک میتواند جان بافت و حتی سلامت کل بدن را نجات دهد و از عواقب وخیم پیشگیری کند.